¿Cómo y cuándo se debe revaluar a los pacientes?
Con seguimiento clínico y biológico se buscan signos de fallas orgánicas y complicaciones (infección secundaria, hemorragia, trombosis). El seguimiento se realiza inicialmente a las 48 h y revela SIRS persistente. En los casos de PA leve, no hay indicación de estudios de imagen de control. En casos de PA grave, se repite la tomografía de acuerdo a evolución clínica.
¿Cuándo se debe realizar la colecistectomía?
En casos de PA leve, la colecistectomía debe realizarse lo antes posible dentro de las 48-72 h [ o como máximo una semana después del inicio de los síntomas, e idealmente, antes de iniciar la realimentación.
- En comparación con la colecistectomía de intervalo, la colecistectomía temprana después de una PA leve no aumenta las complicaciones posoperatorias ni la tasa de conversión.
- La laparoscopia sigue siendo el abordaje de referencia.
- El riesgo de recaída de AP es del 13 al 17% si no se realiza la colecistectomía durante el mismo período de hospitalización.
- La colangiografía perioperatoria debe realizarse como un medio para buscar un cálculo biliar residual en el conducto biliar común. Cuando el cálculo biliar persiste, se puede extraer quirúrgicamente o endoscópicamente, según la plataforma técnica disponible.
- Se recomienda la colecistectomía después de la esfinterotomía endoscópica para reducir el riesgo de recaída de AP y colecistitis .
- El riesgo de recaída de PA después de la colecistectomía es mayor en pacientes sin función hepática anormal en el día 1 y/o sin sedimento o cálculos biliares revelados por ultrasonografía, también en el día 1.
En los casos de PA grave, solo se recomienda la colecistectomía de intervalo, una vez que se hayan reducido o controlado las secreciones de necrosis pancreática, y una vez que el paciente ya no presente insuficiencia orgánica y muestre un estado nutricional satisfactorio.
Si bien no existe un cronograma determinado con precisión para la intervención, los períodos de espera a menudo se prolongan en pacientes que pueden estar hospitalizados durante varios meses. La laparotomía subcostal derecha puede representar una opción para pacientes que han tenido voluminosas colecciones de líquido necrótico y/o varios drenajes.
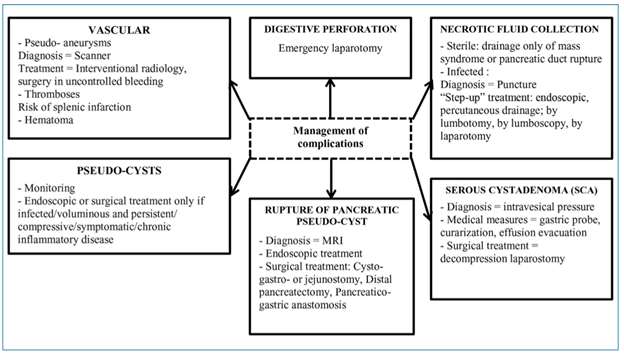
¿Cómo se manejan las complicaciones regionales?
Más del 8% de las muertes por PA son atribuibles a complicaciones regionales. El manejo debe ser multidisciplinario, involucrando a los equipos de cuidados intensivos, cirugía, gastroenterología y radiología.
¿Qué pasa si la pancreatitis aguda biliar ocurre durante el embarazo?
Durante el embarazo, la PA es una patología rara, con una prevalencia que oscila entre 1/1000 y 1/12 000. Si bien puede ocurrir en cualquier etapa del embarazo, su incidencia aumenta a medida que se acerca el término, es decir, durante el tercer trimestre (60%). En el 56% de los casos es de origen litiásico, seguido de etílico (16%), post-CPRE (4%) y hereditaria (4%).
Fisiopatologia.
En el transcurso de un embarazo, la secreción de progesterona retrasa el vaciado gástrico, lo que fomenta la estasis vesicular y la formación de cálculos biliares.
La sintomatología de la PA presenta algunas peculiaridades en una mujer embarazada, para quien más que ser típico, el dolor abdominal se localiza generalmente en el hipocondrio derecho, el flanco derecho y la fosa ilíaca derecha. El paciente puede presentar náuseas y vómitos. Su dolor a menudo se confunde con el dolor «habitual» relacionado con el embarazo. Por tanto, la determinación de lipasa debe estar ampliamente indicada en caso de dolores abdominales compatibles con PA.
Diagnostico
Para buscar cálculos biliares en caso de emergencia, se debe realizar una ecografía abdominal de inmediato. Desafortunadamente, puede resultar no contributivo en la medida en que el examinador a menudo se ve obstaculizado por el feto y la formación de gas, y la vesícula biliar solo se puede visualizar ocasionalmente (diagnóstico de cálculos biliares en el 50% de los casos. Dada la existencia de riesgo teratogénico en mujeres embarazadas, se debe evitar la tomografía computarizada abdominal y pélvica. De forma más general, la ecografía endoscópica se indica con precaución, ya que la anestesia general sólo puede administrarse cuando sea absolutamente necesaria. Mientras que las imágenes de resonancia magnética sin la toxicidad fetal es un examen apropiado, es problemáticamente accesible en caso de emergencia.
Tratamiento
El tratamiento de referencia recomendado es un tratamiento conservador. Se basa en ayuno, hiperhidratación endovenosa y nutrición enteral o parenteral según la gravedad de la PA, con el objetivo de mantener el desarrollo fetal.
En su estudio retrospectivo, Hernández et al. observaron una tasa de recaída de PA marcadamente alta en pacientes que habían recibido tratamiento conservador. También se señaló que no es probable que la AP aumente el riesgo general de mortalidad materna y/o mortalidad fetal o prematuridad. Ducarmé et al. estimaron el riesgo de recaída de AP en un 70% y propusieron un tratamiento conservador durante el primer trimestre, cuando el embrión está sujeto a la regla de «todo o nada», seguido de manejo quirúrgico durante el segundo trimestre. En cuanto al tercer trimestre propusieron tratamiento médico, quirúrgico o endoscópico con CPRE o esfinterotomía endoscópica.
Varios estudios retrospectivos no han observado aumento del riesgo de complicaciones fetales después de la colecistectomía. Sin embargo, como precaución y dada la ausencia de cualquier ensayo aleatorizado relevante, la colecistectomía se limita a las formas recurrentes o se realiza después del fracaso del tratamiento médico.
Dado el riesgo teratogénico que implica la radiación, las indicaciones de la CPRE deben seguir siendo limitadas, pero una vez que se han tomado las precauciones apropiadas, la CPRE puede contemplarse en las etapas finales del embarazo como un medio para disminuir el riesgo de recaída de la PA [60].
¿Cómo puede evolucionar AP en el transcurso del tiempo?
A largo plazo puede aparecer insuficiencia pancreática exocrina y/o endocrina. El riesgo de desarrollar insuficiencia pancreática exocrina es del 18% para las formas graves y del 11% para las formas leves de PA. La insuficiencia pancreática endocrina generalmente ocurre durante los inicios repetidos de PA, con una incidencia del 56% en sus formas graves y del 23% en sus formas leves. Los factores de riesgo de insuficiencia pancreática incluyen AP grave, necrosis extensa (> 90% del tejido exocrino), necrosis de la cabeza del páncreas y desbridamiento quirúrgico.
Conclusión
Se debe considerar la causalidad litiásica en caso de ALAT (transaminasas) superior al triple del nivel normal durante las primeras 48 horas y en presencia de colelitiasis o coledocolitiasis. Las modalidades de manejo de la AP dependen de su severidad, la cual está determinada por el puntaje SIRS y la existencia de fallas orgánicas. En la PA benigna, la colecistectomía se realiza durante el mismo período de hospitalización. En la PA grave, el tratamiento se centra en la alimentación enteral precoz y el manejo de las complicaciones. Posteriormente se debe considerar la colecistectomía de intervalo. La colangitis requiere CPRE con esfinterotomía endoscópica de emergencia en caso de pancreatitis aguda. El desarrollo reciente de técnicas mini-invasivas, particularmente la endoscopia terapéutica, ha permitido el tratamiento de la necrosis pancreática con una morbilidad y mortalidad reducidas.


